この記事では、リハビリ(理学療法・作業療法)で用いられる『痛み評価テスト』として有名な以下の4つの疼痛スケールを紹介したのちに、個人的な活用法を記載していく。
~引用画像:全てペインリハビリテーション~
・視覚的アナログスケール(VAS:visual analogue scale)
・数値評価スケール(NRS:numerical rating scale)
・語句評価スケール(VRS:verbal rating scale あるいは VDS:verbal description scale)
・face pain rating scale(face scale)
これらの評価は、いずれも痛みの強度を尺度化・数値化することを目的としている。
目次
VAS(視覚的アナログスケール)の方法
VASは以下のスケールを用いて疼痛を評価していく。
※10センチメートル程度の横線を引き、その線を基準に評価すればOK。

質問の方法は以下の様な感じ。
左端を「痛み無し」として、右端を「今まで経験した中で最も痛く、耐え難い痛み」とした場合、あなたが今感じている(あるいは辛いと感じる際の)痛みはどの位置にありますか?
そして、患者が示したポイントを、左端を0mmとして検者が測定し、痛みの強さとして評価する。
VASの特徴
VASの特徴は以下となる。
・VASの利点は、使用が簡単で、徐痛の状態をただちに知ることができる点にある。
・VASは急性期の評価方法としては信頼性が認められている。
・VASは慢性痛に対する評価方法としては信頼性が低いと言われている。
慢性痛では痛みの記入点がなかなか下がらないという特徴もあるとされている。
・スケール(あるいは横棒)を前にすると、両端を避けて中間領域に留めようとする心理が生じる可能性がある。
・そういう心理が影響すると、治療(リハビリ・理学療法)前後の効果判定で、主観的・客観的に改善が認められているにもかかわらず、VASでは(治療前より)高値を示すことがある。
・痛みには個人差があり、同じ疾患を持つ患者同士の痛みを比較することは必ずしも適当ではない。
理学療法診療ガイドラインにおけるVASの記述は以下の通り。
VASの再現性を示す相関係数は5 分間のインターバルでは0.99,24 時間のインターバルでは0.97 であることが報告されている。
また,6 段階の侵害熱刺激により実験的に引き起こされた痛みを用いた検討によりVAS の妥当性も示されている。
以上のことよりVAS は痛みの強度の評価に有用であると考えられる。
しかし,慢性痛患者においてVAS に正確に回答できないものは11%であり,numerical rating scale(NRS)の2%,verbal rating39scale(VRS)の0%と比べ多いとの報告があることから,使用の際には注意が必要である。
NRS(数値評価スケール)の方法
NRSは以下のスケールを用いて疼痛を評価していく。

質問の方法は以下の様な感じ。
「痛み無し」を0として、「これ以上耐えられない痛み」を10とした場合、あなたが今感じている(あるいは辛いと感じる際の)痛みは何点ですか?
そして、患者が示したポイントを、左端を0mmとして検者が測定し、痛みの強さとして評価する。
ただし、NRSのデメリットは以下の様に言われている。
・痛みが鋭利で細分化できるものでなければ11段階に定量化する意味も正確性も低くなる
・日本人では奇数(特に5や7)を選びやすい傾向があるとされている。
また、高齢者の慢性痛では「症状が改善しているのに、点数が高くなる」っといった事も起こったりする。
例えば、あなたが誰かに治療を受ける際にNRSを問われた場合、「私の痛みは5点です」と答えたとする。
そして治療後のにあなたの症状が改善したとして、再びNRSを問われた場合、あなたはどの様に思考するだろうか?
恐らく、以下の様な思考ではないだろうか?
『えっと、治療前に確か5点って答えたよな。で、今ちょっと症状が良くなっているわけだから3点と答えておこう』
つまり、ベースとなる「治療前の点数」を思い出しつつ、それと対比することで回答を導き出すのではないだろうか?
しかし一方で、高齢者は「そもそものベースラインを忘れてしまっている場合」も少なくない。
なので、その時のフィーリングで点数をつけてくれるのだが、えてして症状が改善しているにもかかわらず点数が高くなっていることもあったりする。
※これを解消するためには、点数を聞く前に「治療前は8点とおっしゃっていましたが、現在は何点ですか?」とベースラインをこちらが提示した上で回答を求めると良い。
また、(個人的には経験がないが)「10段階で痛みを評価してほしい」と伝えると「7.25」などという回答が返ってくることがあるらしい。
小数点以下まで含めて表現するのは一般的ではなく、よっぽど自身の痛みを厳密に捉えているのか、性格上のもなのか、あるいはそれ以外が影響しているのか不明だが、「敢えて、ここまで刻んで表現するという特徴」も一つの情報として貴重と言えるのかもしれない。
理学療法診療ガイドラインにおけるNRSの記述は以下の通り。
NRSが信頼性,妥当性を有することはすでに検証されている。
また,NRS はVASと有意に相関し,回帰直線の傾きは1.1 であることが報告されている。
さらに,慢性痛患者においてNRS に正確に回答できないのは2%であり,VAS の11%よりも少ないことが示されている。
以上のことからNRS は患者の理解が得られやすく,痛みの強度の評価に有用であると考えられる。
VRS or VDS(語句評価スケール)の方法
VRS(VDS)とは以下の様に、数段階の痛み強度を表す言葉を等間隔で並べて、疼痛を評価していく。
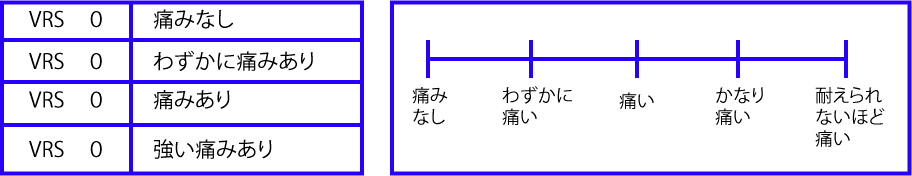
例えばVRSの質問の方法は以下の様な感じ。
「0=痛み無し」「1=少し痛い」「2=痛い」「3=かなり痛い」 「4=耐えられないほど痛い」の中で、あなたの痛みはどれですか?
VRSのデメリットは以下の通り。
・(VASなどにも言えることだが)簡単で理解されやすい。
・各段階の範囲があいまい(ザックリとしすぎている)
・言語の選択肢が固定・制限される
ただし、認知機能が低下している高齢者に対しては、VASやNRSよりも具体的な表現の語を選ぶことの出来るVRSやVDSのほうが「カテゴリーにあてはめて痛みを表現できる」という点においてオススメな場合もある。
理学療法診療ガイドラインにおける語句評価スケール(VRS)の記述は以下の通り。
VRS が信頼性,妥当性を有することはすでに検証されている。
さらに,VRS にはすべての慢性痛患者が正確に回答できると報告されていることから,VRS は患者の理解が得られやすい痛みの強度の評価法であるといえる。
しかし,VRS はVAS やNRS と比べ選択肢が少なく,変化に対する感度に乏しいという欠点がある
face pain rating scale(face scale)
フェイススケールは、文字通り「顔のイラストが掲載されたスケール」であり以下のイラストを活用して疼痛を評価していく。

「痛みが全く無く、とても幸せである表情」から「これ以上考えられないほど強い痛みの表情」まで6種類の顔の表情を選択してもらうことになる。
VASによる痛み評価に比べて、小児でも視覚的にイメージして判断しやすいというメリットがある。
一方で、表情が限られているため、自身の痛みを表現するには大雑把過ぎるというデメリットもあり、活用されることは少ない。
理学療法診療ガイドラインにおけるフェイススケールの記載は以下の通り。
フェイススケールが信頼性,妥当性を有することはすでに検証されており,小児の多くがVAS,NRS,VRS よりもフェイススケールを好むことが報告されている。
フェイススケールの欠点は痛みを表現した表情のスケール間において痛みの強度が等間隔でないことから,痛みの強度を定量化できないことである。
臨床における痛み評価(経過観察時の活用を中心に)
ここまで、VASなどの痛み評価テストの特徴について記載してきた。
皆さんは、実際の臨床でVASなどを用いることはあるだろうか?
個人的にはNRS(数値評価スケール)は、準備物が必ずしも必要ではないため、使用することはある。
※VAS・VRS・フェイススケールは、 何かしらの準備物が必要となるので使わない。
簡便だし、リハビリ(理学療法)前後の効果判定に用いたり、もう少し長い経過を評価する指標したりも出来たりする。
※例えば、1週間後の来院時に「今日は調子どうですか?痛みは何点ですか?5点ですか。前回は8点とおっしゃっていたので、調子は良くなっているのかもしれませんね」といった感じだ。
しかし一方で、前述したようなデメリットもある点には注意が必要だ。
そして、理学・作業療法士の皆さんも既にお分かりなように、VASなどは「詳細な再評価をしていくためのとっかかりに過ぎない」あるいは「判断材料の一つに過ぎない」ということになる。
つまり、問診や理学検査も含めてリハビリ(理学療法)の効果判定となるようなベースラインを(VASなどの評価スケール以外にも)複数用意しておいて、それを総合的に評価していくことが重要となる。
つまり、「8点が5点になった」という情報は受け取った上で、他の切り口からも「本当に改善したのか(実は変化が無いのではないか・むしろ悪化していたりしないか も含めて)」をチェックしていく。
例えば(理学検査の前段階として)問診から改善傾向かどうかをザックリと判断することは可能である。
※例えば、「長時間歩けるようになった」や「1時間座っていても股関節の鈍痛が生じなくなった」など。
あるいは、VASなどで痛みの強度を尺度化・数値化することは意義があるかもしれないが、それらの情報を深堀することも必須となる。
先ほどのNRSの例であれば「8点が5点になった」という根拠は何なのか?ということである。
あるいは「5点が8点になった」という根拠は何なのか?という事である。
すると、5点が8点になった理由に別段根拠がなく、「何となく、悪くなったと感じただけ」であったりもする。
※その様に根拠が曖昧な場合は、他のベースラインを基に問診を進めていくと、「実は改善傾向である」ということが浮き彫りになったりもする。
※この様な問診は、あくまでも一例として記載しており、必ず実施するわけではない。
※この様な手法をとらず、さっさと理学検査に進んだほうが(症状によっては)、時間の節約になる場合もある。
※例えば、「肩が痛くて洗濯物が干しにくい」などが主訴な場合は、あれこれ聞かずに「(ザックリした表現として)さっさと上肢を挙上してもらえば改善傾向かどうかわかる」という事も有り得る。
これら問診について記載していたらキリがないが、姉妹サイトである「筋骨格系理学療法の世界」の『問診』の項目では、これらについても深堀している。
※理学療法士の新人さんや学生さんでも理解できるよう噛み砕いて表現できていると思う。
ぜひ、ここで記載した内容と合わせて活用してみてほしい。
問診のポイントを分かりやすく解説
コーピングスキルを高めるためのVAS活用法
行動と痛みを関連して理解するために、『痛み日記』にVAS記載欄を追加して活用するという方法もある。
まずは痛む部分のVASを記録し、ウォーキングを実施した後に、もう一度VASを記録する。
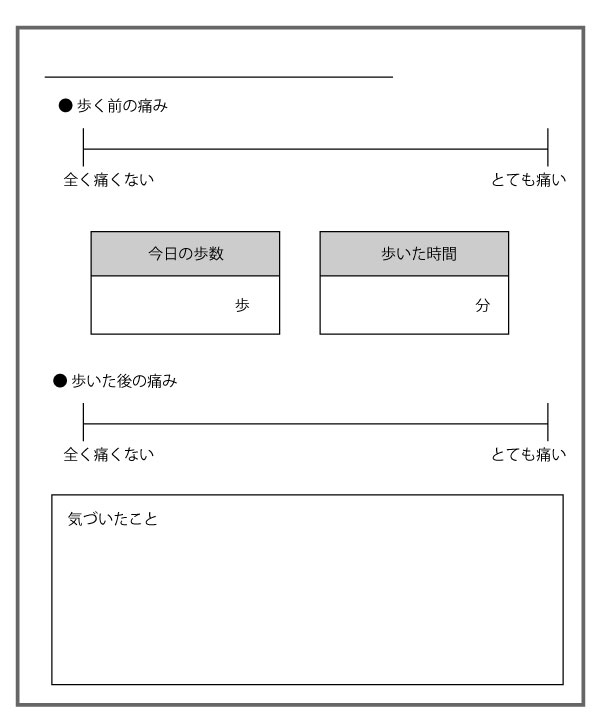
もし仮に、適度なウォーキングをすることでVASにポジティブな変化が起こっていれば、その行動を強化することができる。
つまりVASによって「痛いから歩かない方が良い」から「痛いからこそ歩こう」というようにコーピングの方法を獲得することがでる可能性がある。
※最近では、「安静にしていることで良くなる痛み」だけでなく、「不使用のために増強する痛み」も存在することが分かっている。
関連記事⇒『生活不活発病と慢性疼痛は因果関係があるよ』
この様に、VASの変化を経時的に記録することで、痛みが増強していたときには何をしたのか、減少した時には何をしたかというように、行動と痛みの関係を(記憶のバイアスに左右されること無く)自身の痛みを整理することができる。
でもって自身に丁度良い活動量を見極め、まずはその範囲内での活動に挑戦してみることが大切となる。
これを積み重ねることにより、患者自身のコーピングスキルが高まる。
関連記事
この様なアプローチは『段階的暴露療法』や『認知行動療法』に該当し、詳しくは以下で解説している。
慢性疼痛に対する段階的暴露療法の具体例
外部リンク:認知行動療法とは?痛み治療への応用
また、コーピングスキルに関しては以下の記事を参照してほしい。