この記事では、リハビリ(理学療法・作業療法)の評価の一つである『感覚検査(sensory examination)』について記載していく。
感覚検査(知覚検査)の種類
感覚検査(知覚検査)で評価する「感覚」には、以下の種類がある。
・表在感覚(触覚・痛覚・温度覚)
・深部感覚(位置覚・運動覚・振動覚)
表在感覚の評価(触覚検査・痛覚検査)
表在感覚の検査では、皮膚の感覚分布チャートを用いて分布範囲を記入していく(どこにも異常がない場合は分布図不要)
※簡易人型の図を自分で書き、そこに異常分布のみを書き込んでも良い。
表在感覚の評価手順
表在感覚の評価手順は以下の通り。
手順①:
感覚障害の程度は健常と思われる部位に刺激を加え、その感覚を10点とすることを説明する。
手順②:
次に障害部位に同じ強さの刺激を加えて、その部分の感覚が何点かを答えさせる。
患者の表現をそのまま記入すると、後に参考になることもあり、例えば以下な感じ。
・痺れている時に触れられているような感じで、ジリジリとする
・(足裏の感覚は)砂の上を歩いているような感じだ
「健常な感覚」を基準とするより、「左右の感覚」の差を比較して(感覚が同じかどうか)を大雑把に聞き、もし違いがあるなら過敏や軽度鈍麻などと大雑把に記入する。
デルマトームについて
ちなみに、デルマトームは以下の通り。
このデルマトームを覚えておくことで、どの髄節に問題があるのかが把握できる。
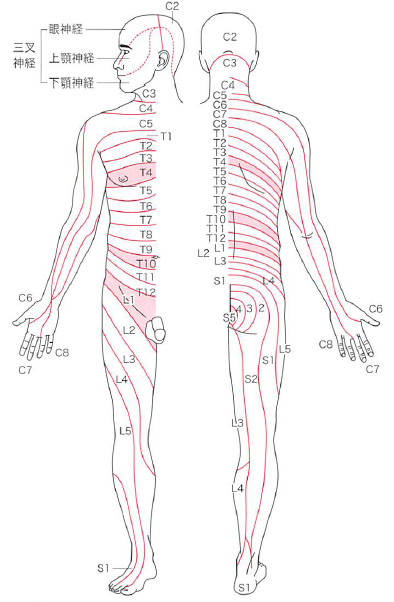
髄節皮膚分布支配に関しては以下の通り。
・C2⇒後頭部上部
・C3⇒後頭部下部
・C4⇒肩峰内側
・C5⇒三角筋筋膜
・C6⇒橈骨茎状突起・母指球
・C7⇒中指先端
・C8⇒小指球・尺骨茎状突起
・T1⇒前腕内側中央
・T4⇒乳頭部
・T7⇒剣状突起
・T10⇒臍(へそ)部
・T12⇒鼠径靭帯上部
・L1⇒鼠径部
・L2⇒大腿前面中央
・L3⇒膝蓋骨
・L4⇒脛骨内果
・L5⇒足背、外果、母指
・S1⇒足外側部、足底
・S2⇒大腿後面中央
・S3⇒大殿筋筋膜部
・S4⇒肛門周囲
最低でも赤記は覚えておいたほうが良いだろう。
ちなみに、腰痛患者などで陰部(あるいは自転車のサドルに当たる部分)の感覚がおかしいと感じる場合(つまりS4・S5)、膀胱直腸障害の可能性も視野に入れて問診し、レッドフラッグと判断した場合は速やかに医師へ報告するようにしよう。
関連記事
⇒『(HP)理学療法士が知っておくべき神経学的検査のポイント』
触覚検査
触覚検査の肢位および準備物:
測定は臥位や座位など安定した姿勢で行う。
触覚検査には「柔らかな毛筆」や「綿棒」などを用いるとされるが、臨床で簡単に用意できるものとして『ティッシュを細長く丸めたもの』もオススメである。
触覚検査での「聴取事項」および「対象者への説明・手順」:
触覚検査では、以下などを聴取していく。
- 触刺激を感じるかどうかについて
- (触刺激を感じるのであれば)感じる程度について
対象者には、「触れたらすぐに『はい』と言ってください」と伝える。
対象者には閉眼してもらい、触刺激を加える。
- 触れたことが分からない場合⇒感覚消失
- 触れたことが分かる場合⇒感覚の低下or過敏の確認
※触れても「はい」と答えてくれない場合、実は「触覚消失ではなく、単なる認知機能の低下・説明の理解不足」なこともあったりする。
※なので、まずは開眼状態で何度か練習してから、閉眼での検査に移行すると正確な測定ができる。
触覚刺激の加え方:
触覚検査における刺激の加え方は以下の通り。
- 四肢では長軸方向に、体幹部では肋骨に平行に刺激を加える。
- はじめは軽く、わからない場合は次第に刺激を強くする(ただし圧が加わると表在感覚ではなく深部感覚である圧覚の評価になってしまう点には留意する)。
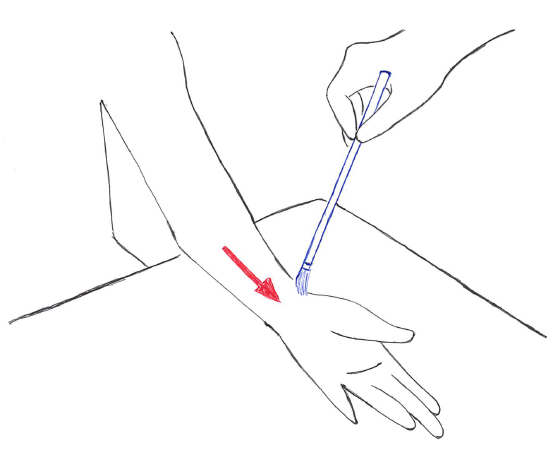
問診の段階で触覚低下が疑われる場合は、障害がある部位から障害のない部位に向かって刺激を加えると効率が良い。
一方で、問診の段階で感覚過敏が疑われる場合は、障害のない部位から障害(過敏)のある部位に向かって刺激を加える。
疾患別の触覚検査方法:
- 片麻痺患者
⇒感じ方に左右差があるかを確認する。
⇒感じた程度については非麻痺側を10もしくは100%とした場合、麻痺側ではどの程度感じるか(7/10もしくは70%など)を聴取する。
- 脊髄損傷患者
⇒脊髄損傷など脊髄レベルの障害が考えられる場合は、前述した髄節(デルマトーム)を考慮し、脊髄レベルに対応した感覚支配領域における感覚消失や鈍麻の程度を聴取する。
- 末梢神経障害
⇒橈骨神経や腓骨神経など特定の末梢神経に障害が考えられる場合は、末梢神経支配領域における感覚消失や鈍麻の程度を聴取する。
糖尿病などによる末梢神経障害(ニューロパチー)が考えられる場合は、四肢の遠位部に感覚低下があるかどうか、近位部と遠位部を比較する。
触覚検査における補足:
ここまで述べてきた触覚検査における補足を記載する。
- 「触覚過敏」や「触覚鈍麻」ではなく「感覚過敏」や「感覚鈍麻」と表現することも多い。
- 皮膚に触れる場合はまずできるだけ軽く触れ、それが分からないときには少しなでるようにする。
痛覚検査
痛覚検査の肢位および準備物:
測定は臥位や座位など安定した姿勢で行う。
痛覚検査には「安全ピン」や「ルーラー」などを用いるとされるが、臨床で簡単に用意できるものとして『クリップ(を伸ばして針金にしたもの)』もオススメである。

痛覚検査での「聴取事項」および「対象者への説明・手順」:
痛覚を刺激をする器具を用いて、以下の点を聴取する。
- 痛み刺激を感じるかどうか
- (痛み刺激を感じるのであれば)感じる程度について
対象者には、「痛みを感じたらすぐに『はい』と言ってください」と伝える。
対象者には閉眼してもらい、痛み刺激を加える。
- 痛みがわからない場合⇒痛覚消失
- 痛みが分かる場合⇒感じ方や程度について聴取し、痛みを遅れて感じる(遅発痛)部位や、痛覚の低下(鈍麻)や過敏になっている部位を確認する。
痛覚刺激の加え方:
痛覚検査における刺激の加え方は以下の通り。
- 痛み刺激の強さは一定になるように留意する。
- はじめから強い痛み刺激を加えて、対象者に恐怖感などを生じさせないように注意する。
問診の段階で痛覚低下が疑われる場合は、障害(痛覚低下)がある部位から障害のない部位に向かって刺激を加える。
一方で、問診の段階で痛覚過敏が疑われる場合は、障害のない部位から障害(過敏)のある部位に向かって刺激を加える。
疾患別の触覚検査方法:
- 片麻痺患者
⇒感じ方に左右差があるかを確認します。
⇒感じた程度については非麻痺側を10もしくは100%とした場合、麻痺側ではどの程度感じるか(7/10もしくは70%など)を聴取する。
- 脊髄損傷
⇒脊髄損傷など脊髄レベルの障害が考えられる場合は、前述した髄節(デルマトーム)を考慮し、脊髄レベルに対応した感覚支配領域における痛覚消失や鈍麻の程度を聴取する。
また、脊髄レベルの感覚障害の場合は、痛覚残存の影響を考慮し、痛覚消失が疑われる
部位(障害部位より下位レベル)からはじめる。
- 末梢神経障害
⇒橈骨神経や腓骨神経など特定の末梢神経に障害が考えられる場合は、領域における痛覚消失や鈍麻の程度を聴取する。
触覚検査における補足:
ここまで述べてきた触覚検査における補足を記載する。
- 安全ピンまたは針で皮膚を軽くつついて評価するが、ない場合は皮膚を母指と示指でつまむことで痛みを誘発させ評価することもある。
- 検査は頭から足まで、最初は大まかに行い、左右、上下を比較する。障害部位を見出したら刺激を強くしたり、弱くしたりしてさらに細かく調べ、その範囲を決定する。痛覚障害の部位と、正常部位との境界線は必ずしも明確なものではない。
- 一般に痛覚鈍麻では障害部位から正常な部分に向かって、痛覚過敏では正常より踵外部に向かって検査していくほうが境界線を決めやすい。
- 痛覚過敏では痛覚閾値が低下しており少しの刺激でも痛みを感ずる。また、「ヒペルパチー(視床障害によって起こるといわれている」といい疼痛閾値は上昇し痛覚は鈍麻しているが、その閾値を過ぎると以上に不快な痛みを感ずるものもある。
関連痛に関して
ちなみに、異常感覚(痺れなど)は必ずしもデルマトームに沿ったものではない場合も多い。
でもって、それらの異常感覚の発生機序は完全に解明されていないが、内臓や軟部組織などからの関連痛として発生することが証明されていたはする。
関連痛に関しては、以下の記事で深堀しているので、興味がある方は合わせて観覧してみてほしい。
関連痛(内臓+仙腸関節などの運動器)
深部感覚の検査(運動覚+位置覚のテスト)
ここから先は、深部感覚の検査(テスト)として『運動覚』・『位置覚』のテストについて記載していく。
ちなみに、「手や足の関節の動きやどのような位置にあるか認識するための感覚」を『関節覚』と呼ぶのだが、運動覚も位置覚も『関節覚』ということになる。
運動覚・位置覚のザックリとした意味は以下の通り。
運動感覚:
関節覚の中でも、「関節覚で手や足の関節の動きや方向を感じる感覚」を運動覚と呼ぶ。
なので運動覚の検査では、手足の指を用いて、動かしたことがわかるか、どの方向に動いたかを聴取する。
位置覚:
関節覚の中でも、「手や足の関節がどのような位置にあるか感じる感覚」を位置覚と呼ぶ。
なので位置覚の検査では、四肢を動かし、反対側の四肢で模倣させることなどで判定する。
運動覚(受動運動覚)の検査
運動覚の検査では、四肢の関節を他動的に動かして、その動きがわかるかどうか、どの方向に動いたかを聴取する。
姿勢は臥位や座位など安定した状態で実施。
四肢の末梢ほど障害されやすいため、下肢では母趾、上肢では母指を用いることが多い。
運動感検査の一例は以下の通り。
- 指を他動的に屈曲伸展させ、たとえば、屈曲している場合は「下」、伸展した場合は「上」と答えるように対象者に説明する。
- 動かす際は、動かす方向がわかりやすくなるように、中間位(屈曲伸展O°)から始めるようにする。
- 検査する指を上下で(運動方向と垂直に)つかむと、動かすときの力、圧迫感(圧覚)によってわかってしまうことがあるため、検査する指を持つときには指の外側を(運動方向と平行に)つかむようにする。
また、指の動きの大きさやスピードによって感じ方が異なるため、動かす範囲やスピードは一定にする。
対象者に目を閉じさせ、対象者の指の外側を持ち、中間位から屈曲もしくは伸展する。
- はじめはゆっくりと行い、これでわからなければ、大きく動かしたり、スピードを速くしたりします。※動かさないときの反応も確認する(動かしていないに「下」と答えたりするといった反応をしないかなど)。
運動感検査時の注意点は以下の通り。
- 検査する前に、検査する部位の関節の動く範囲(関節可動域)や他動運動による痛みの有無を確認し、関節可動域制限や痛みがある場合は他の部位で検査する。
- 運動覚では、検査する部位(関節)のみを動かし、他の部位はできるだけ安静にリラックスできるように留意する。
位置覚の検査
位置覚の検査には、以下の2つの方法がある。
・模倣検査(検査する四肢の反対側の四肢で模倣させる方法)
・再現検査(検査する四肢で再現させる方法)
どちらの方法においても、四肢を動かしやすい臥位や座位など安定した姿勢で行う。
また、最初は開眼で行って要領をつかんでもらい、閉眼で検査をする。
模倣検査の方法:
模倣検査では、検査する四肢の関節を他動的に動かして、反対側の四肢で模倣させ、模倣できたかどうかで関節の位置がわかっているかを判断する。
※この模倣検査では、検査する四肢の反対側の四肢の位置覚が正常であることが前提になる。
具体的な方法は以下の通り。
- 対象者に「私が(検査する)四肢(上肢もしくは下肢)を動かしますので、『はいjと言ったら、反対の四肢で同じところまで動かしてください」と伝える。
- その後、対象者に目を閉じさせ、検査する四肢を動かし固定する。
- 固定した状態で、「はい」と合図をし、反対側の四肢で模倣させる。
再現検査の方法:
再現検査では、検査する四肢の関節を他動的に動かし、その位置を覚えさせ、一度検査する四肢の関節の位置を変えてから、再び検査する四肢を他動的に動かした(覚えた)位置に戻させることで関節の位置がわかっているかを判断する。
※検査する前に、検査する部位の関節の動く範囲(関節可動域)や他動運動による痛みの有無を確認し、関節可動域制限や痛みがある場合は他の部位で検査する。
位置覚では、検査する部位(関節)のみを動かし、他の部位はできるだけ安静にリラックスできるように留意する。
数回検査を行い、正しくできた回数を測定します。
※例えば、5回実施したうち、4回正しい回答が得られれば、4/5と記載。
深部感覚とは
運動覚・位置覚は『関節覚』であると述べたが、前述したように「深部感覚=関節覚」ではないので、ここで『深部感覚』という用語について整理しておく。
深部感覚とは以下を指す。
体性感覚は表在感覚と深部感覚に分けられる。
深部感覚とは、身体の空間での位置に関係した感覚で、身体の各部位の位置関係を知る位置覚や、運動方向と速度を知る運動覚、身体に加わる抵抗を感じる圧覚、振動覚があり、『固有感覚』とも呼ばれる。
これらの感覚の受容器は関節や筋・腱に存在しており、関節受容器として関節包にはルフィに終末・靭帯にはゴルジ腱器官、関節内にはパチニ小体や自由神経終末がみられ、筋・腱には筋紡錘や腱紡錘が存在する。
~『理学療法学事典』より引用~
※ちなみに、固有感覚に着目したリハビリ(理学療法・作業療法)はいくつも存在するが、その中でDYJOCについては以下で解説しているので興味がある方は観覧してみてほしい。
DYJOC(動的関節制動訓練)は高齢者のバランス練習にも効果あり?
でもって、ここから先は『(深部感覚ではあるが関節覚ではない)振動覚』と、複合感覚検査である『二点識別覚検査』について記載して終わりにする。
振動覚検査
振動覚とは:
深部感覚の中でも、皮層や骨に加えられる振動刺激によって生じる感覚を『振動覚』と呼ぶ。
振動覚検査で用いる器具:
振動覚の検査では、音叉により生じさせた振動を刺激として用いる。
振動刺激を加え、振動を感じるかどうかを聴取し、感じなくなるまでの秒数を測定する。
でもって振動検査でも用いる音叉は『C音叉(128Hz)』になる。
以下がC音叉。
以下が、普通の音叉。
何が違うかというと、見た目的には「二又の先端に重り?の様なものがくっついているかどうか」である。
ただし、上記に貼り付けている商品の前者(C音叉)が9480円なのに対して、後者は940円と全く値段が異なる(他のC音叉を調べてみたが、大体は1万円弱する)。
なので自身で購入しようとはせず、職場用に買ってもらおう。
念のため、以下はC音叉と他の音叉の違いを解説してくれている動画になる。
振動覚検査の概要:
- 測定は臥位や座位など安定した姿勢で行う。
- C音叉(振動数128Hz)を用いて、振動刺激を感じるかどうか聴取し、さらに感じる程度(秒数)を測定する。
- C音叉を叩いて振動させ、すぐに骨突出部(鎖骨・胸骨・膝蓋骨・肘頭・尺骨茎状突起・脛骨外杲など)のぴったりと当て、振動を感じるかどうか聴取する。
※まず、振動覚が保たれやすい胸骨に当て、振動がわかるかどうか聴取する
※その後、脛骨外杲や尺骨茎状突起などの末梢部で振動覚がわかるかどうか聴取する。
振動覚検査の手順:
- 対象者には「振動を感じたら、すぐに『はい』と言ってください。さらに振動を感じなくなったら再び『はいjと言ってください」と説明する。
- 対象者に目を閉じさせ、振動刺激を加え、振動がわからなければ、「振動覚消失」となる。
- 振動させていない音叉を当てた(振動刺激を与えない)ときの反応や、検査中に音叉に手を当てて振動を止めたときの反応も確認する。
- 次に、対象者が振動を感じてから、感じないと合図するまでの時間(秒)を測定し、胸骨部など振動覚が保たれやすい部位と比較する。
実際の検査場面としては以下も参照。
振動覚の判定基準+注意点:
- 胸骨部などにおける測定時間(秒)と比較して検査部位の測定時間が短縮している場合や、検者がまだ振動を感じているにもかかわらず、対象者が「感じない」と合図した場合は鈍麻(振動覚低下)と判定する。
- 片麻痩患者などでは左右差を測定する。
糖尿病性末梢神経障害では、振動覚の低下が病態の一指標となるため重要となる。
- 一方で、下肢の振動覚は(上肢の振動覚と比べて)加齢変化が大きく、50歳以上の対象者の下肢では器質的障害がなくとも左右同様に低下していることがあるので注意する。
また、太っている対象者は痩せている対象者と比較して、器質的障害がなくとも低下している傾向にある点にも注意する。
二点識別覚検査
二点識別覚の検査は「複合感覚検査の一つ」であり、以下などの要素を複合的にテストしていることになる。
・触覚や圧覚
・感覚受容器の密度
・局在機能
二点識別覚テストで用いる器具:
- コンパス
- ノギス(物の厚さや球・穴の直径を正確に測るための、補助尺つきの、ものさし)
二点識別覚テストの方法:
テストは、臥位や座位など安定した姿勢で行う。
コンパスやノギスなどを用いて、皮膚の2点を同時に触れ、2点と識別できるかどうかをテストする。
- 初めは開眼で行い、十分識別できる2点に同時に刺激を加え、対象者に検査の内容が理解できたかどうか確認する(2点刺激は体の長軸に沿って行う。そして、2点で触れたと感じたときは「2」、1点で触れたと感じたときは「1」と答えてもらう)。
- 次に閉眼で同じように検査し、閉眼時の2点と感じた最少距離を測定します。
- 正しく2点を識別できていたら、2点間の距離を縮めていき、最少距離を測定する。
実際のテスト場面としては以下も参照。
二点識別覚テストの注意点:
- 少しでも時間的にずれがあると2点識別は容易になるので、2点は同時に刺激するように注意する。
- また、2点刺激ばかりでなく1点刺激を交えてテストするようにする。
二点識別覚テストの正常値と判定基準:
2点識別の最少距離は身体の各部位で異なり、各部の正常値は以下の通り。
(『ベッドサイドの神経の診かた第15版』より引用)
※下記からも、いかに口唇・指尖の感覚が優れているか理解できる。
・口唇:2~3mm
・指尖:3~6mm
・手掌足底:15~20mm
・手背・足背:30mm
・脛骨面:40mm
・背部:40mm
- 刺激部位の表在感覚がほぼ正常であるにもかかわらず、2点を識別できる最少距離が正常値よりも多い値であった(延長している)場合は、左右を比較する。
- 1側では2点と識別できる最少距離がほぼ正常値であるにもかかわらず、他側の同じ部位で2点と識別できない場合や、2点と識別できる最少距離が正常値よりも多い値(延長している)場合は、2点識別覚に障害があると判断する。
二点識別覚テストの意義:
- 手掌および足底では総合的な感覚機能の指標の一つとなり、運動制御とも関連が高いと言われている。
- 末梢神経障害および中枢神経障害のいずれでも検出率の高い検査である。
感覚検査(知覚検査)の記載方法(レポートなど)
補足として、「姿勢反射検査の記載方法」の例を記載しておく。
※実習のレポート作成などの参考にしてみてほしい。
~『PT症例レポート赤ペン添削 ビフォー&アフター』より~
記載例①:
- 表在感覚(非麻痺側下肢を10として記載)
足底:触覚6、痛覚7~8
- 深部感覚(5回施行中の正答数を記載)
関節位置覚:母趾MP関節3/5 足関節4/5
受動運動覚:母趾MP関節3/5 足関節4/5
記載例②
- 表在感覚
左上下肢は軽度の痺れあり。下腹部に締め付けるような異常な感覚(絞扼感)あり。
- 深部感覚
関節覚:左上下肢は中等度麻痺(3/5回)。
振動覚:左上下肢の近位部(肩・股関節)は正常、遠位部(手・足関節)は中等度鈍麻(5/10)。
※例2は、数値だけではなく本人の主観的な表現も合わせて掲載してる。
※例2は、関節覚は5回テストしているのに対して、振動覚は10回テストするなど各々の感覚テストによって異なる回数で実施している(根拠が明確であれば、良いのだろうが、何となく統一したほうが良い気もするが忠実に記載してみた)。
リハビリの評価系な関連記事
リハビリ(理学療法・作業療法)の評価として関節可動域検査と同様に有名なものを関連記事として列挙してみた。
興味がある方は、合わせて観覧してみてほしい。
ROMテスト(関節可動域検査)まとめ
徒手筋力テスト(MMT)のやり方を網羅!(上肢・下肢・体幹の評価方法)
形態測定って、どんな意味があるの?【BMI、上肢・下肢の長さ、周径など】
反射検査(深部腱反射・病的反射)とは!意義・種類・記録法などを紹介



