組織損傷が生じると、多くの場合は患部を中心に痛みが発生するが、時として患部から離れた遠隔部に痛みが発生することがある。
そして、痛みの原因となる部位と異なる部位に生じる痛みを関連痛(referred pain)と呼ぶ。
関連痛は内臓のみならず、関節や軟部組織由来で起こる事も知られている(仙腸関節の関連痛なんかは理学療法士の間では有名かもしれない)。
この記事では、そんな「運動器における関連痛」に関しても言及していく。
内臓の関連痛
関連痛は「内臓に問題が生じた際に起こる」ということで有名である。
例えば、心臓に問題がある(狭心症や心不全など)なら左肩~左腕に関連痛が生じたり、肝臓や胆嚢なら右肩に関連痛が生じたりする。
内臓の関連痛が生じやすい理由として、脳内に明確な内臓の地図が無いことが影響していると言われている。
以下は関連痛の一例(文献により異なる)。
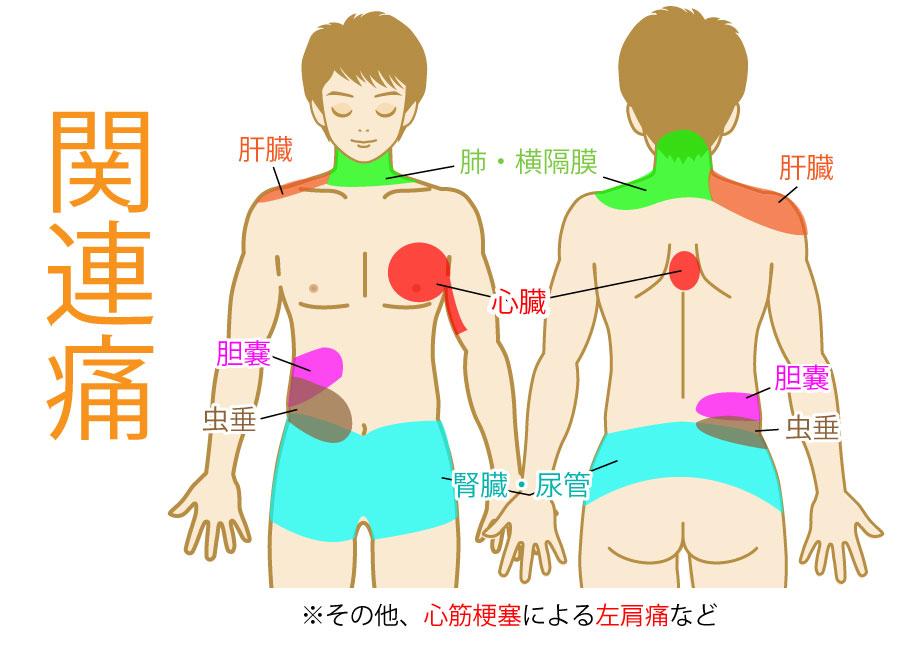
私たちの脳の中には体表の身体地図があり、体表に刺激を感じると、脳は身体地図と照合して感覚を定位する。そのため、私たちは閉眼時も、自分の耳や膝がどこにあるかが分かる。
しかし、自分の肺や腎臓がどこにあるかはあまり意識することが無い。
それは(前述したように)脳内に明確な内臓の地図が無いからであり、地図が無いことにより「内臓に問題が生じた際に、どこが痛いかを示すことが難しい」という事に繋がる。
関連痛の機序
関連痛の機序に関して結論は出ていないが、下記のような説は存在する。
関連痛の仮説①
関連痛の仮説の一つとして以下が挙げられる。
痛覚の伝導路の同一ニューロン群に、内臓の痛みを伝える神経線維と皮膚の痛みを伝える神経線維が収束しているために、関連痛が起こるとする説。
外界に接している皮膚は傷つく頻度が多いので、皮膚から送られてくるインパスルによって興奮した痛覚の伝導路の侵害受容ニューロン群が伝える情報を受ける脳は、このニューロン群の活動を皮膚の痛みに結び付けることを学習している。
そして、異常が生じた内臓からの痛みを伝えるインパルスが、偶々これらのニューロン群を興奮させると、脳は過去の学習に基づいて判断を下し、このニューロン群にインパルスを送る皮膚に痛みが定位されるとしている。
誤認されてしまう可能性のある収束部位は下記の2つが考えられている。
- 一次侵害受容ニューロンにおける収束
一次侵害受容ニューロンに収束があり、同一の一次侵害受容ニューロンが皮膚と内臓の痛みを伝えるという説。
- 脊髄後角における収束
一次侵害受容ニューロンの脊髄後角への入力先が皮膚起源であろうと、内臓起源であろうと、ある特定の二次侵害受容ニューロンに収束しているため、脳での痛みの局在が誤認されるという説。
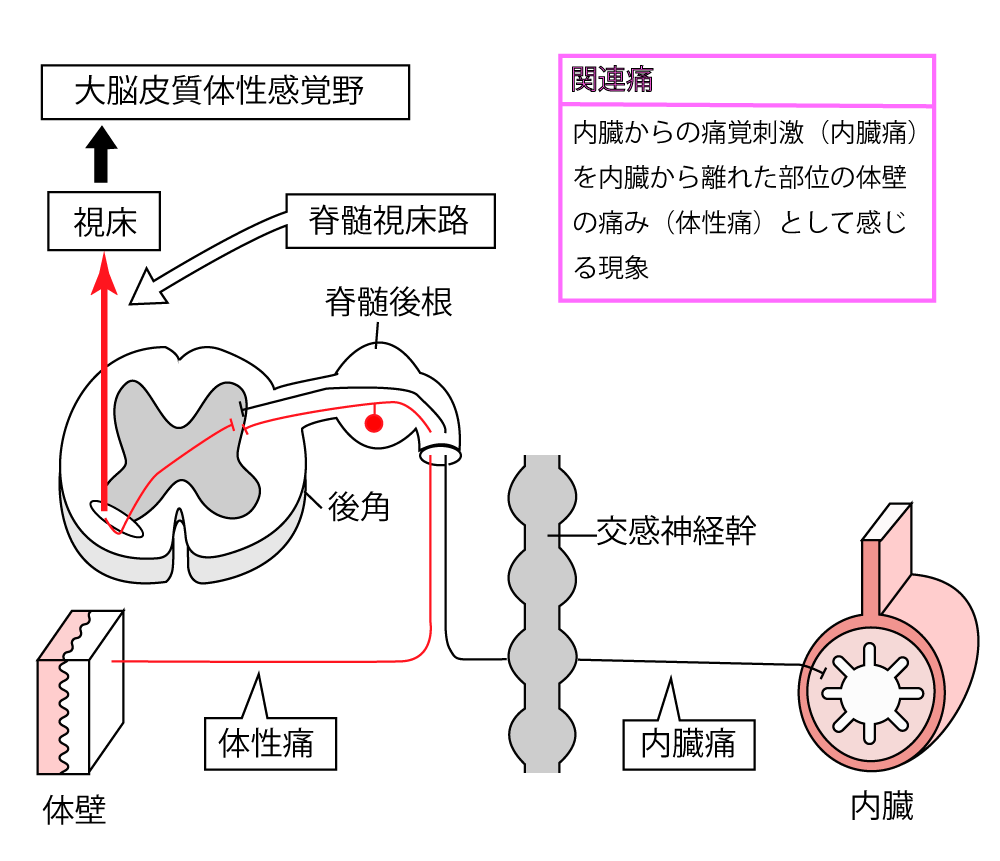
※『臨床につながる解剖学イラストレイテッド』より画像引用
上記イラストで「体性痛」と「内臓痛」の線(一次侵害受容ニューロン)が合体(収束)して後角まで続いているが、この収束場所(あるいは、そこから脊髄後角に至るまでの間い)で誤認が起きる(一次侵害受容ニューロン収束)。
上記イラストで、一次侵害受容ニューロンが脊髄後角と接続しているが、この接続場所で誤認が起きる(脊髄後角における収束)
一次・二次・三次侵害受容ニューロンや脊髄後角については以下のサイトにて深堀しているので、これらの用語については以下を参照してみてほしい。
(サイト)一般的な痛みの伝導経路
関連痛の仮説②
前述した関連痛の仮説以外には、以下の説が存在する。
直接の収束はないものの、内臓起源の一次侵害受容ニューロンが、皮膚起源の一次侵害受容ニューロン、あるいはこれがシナプスする脊髄後角の二次侵害受容ニューロンを促通する現象によるものという説。
※促通:2つの刺激の組み合わせによって、各刺激単独の効果を加えた時より大きい効果を生じる現象のこと。
運動器(筋・関節など)の関連痛
内臓の問題により関連痛は生じやすいが、運動器の問題では筋・筋膜性疼痛においてはトリガーポイント(刺激により遠隔部に痛みが放散する徴候がみられるポイント)が知られている。
あるいは、股関節・仙腸関節・腰部の機能障害が下肢への関連痛を引き起こしたり、頸・胸部の機能異常(特に頸胸移行部)が上肢への関連痛を引き起こしたりと言うのは良くある話である。
関連記事
※理学療法士では某徒手療法の影響で、仙腸関節の関連痛が着目されたりもする。
そして、内臓・運動器における関連痛の機序には前述したように様々な仮説が存在するが、関連痛の機序が十分解明されたわけではない。
ただし、機序が解明されていなくとも関連痛が存在するというのは紛れもない事実であり、私たち理学療法士は(研究者なわけではないので)その事実だけで十分である。
運動器における関連痛には以下の様に報告がある。
イギリスのリウマチ科医であったジョナス・ケルグレン(1911-2002)は、筋肉に高張食塩水を注射すると、それがトリガーとなって遠隔部に痛みが放散する場合があることを実験で確認している。
この実験で生じた痛みの部位は、必ずしも通常の神経の走行や分節に沿ったものではないため「神経痛」ではなく、関連痛(あるいは放散痛)とされている。
※食塩水は体内で痛みを誘発される。ザックリした例では「ガンガンに日焼けした状態で、海水につかると、ヒリヒリとした激痛が走るのを想像してもらえれば分かりやすいかもしれない。
また、上記の「疼痛を誘発することで関連痛の存在を確認する方法」以外に、「疼痛を改善させることで関連痛の存在を確認する方法」もある。
例えば、仙腸関節の関連痛として腰痛や大腿部痛が出現することが知られているが、関連痛かどうかを確認する手段として「仙腸関節へのブロック注射によって腰部(あるいは大腿部)の痛みが改善するか」で検証することがある。
もし痛みを訴えている部位(腰部や大腿部)とは異なる仙腸関節への注射で症状が改善したとなると、「その痛みは仙腸関節の関連痛であった」という事になる。
この様に、治療によって反応を示すかによって診断を確定する手法を「診断的治療」と呼ぶ。
あるいは、理学療法士も「試験的治療」として疼痛の反応を追っていくことで関連痛の存在を確認し、クリニカルリーズニングに役立てることが可能となる。
例えばマッケンジー法では、下肢の症状を呈した患者であっても、まずは腰部の評価を十分に行うことで腰部からの関連痛な可能性を除外してから下肢へのアプローチを実施したりする。
※もし下肢症状が腰部からの関連痛であった場合は、下肢へのアプローチは何の意味も成さない。
※なので、まずは関連痛の可能性を除外しておくことが必要という考え。
関連痛の記事
急性腰痛を発症する原因は、何も運動器疾患だけの問題(例えばぎっくり腰)だけではなく、ここで記載したように内臓からの関連痛な可能性もある。
そんな急性腰痛を引き起こす疾患の具体例を(内臓疾患も含めて)記載しているので、興味があれば読んでみてほしい。
急性腰痛を発症してしまう疾患を考える
ここでは仙腸関節の関連痛を例にしてきたが、以下の記事でも仙腸関節障害について言及しているので、併せて読んでもらえば理解が深まると思う。
仙腸関節障害を治療しよう
また、仙腸関節障害の治療として、理学療法士・作業療法士の間ではAKA博田法が有名だと思う。
そんなAKA博田法と関節モビライゼーションの違いを以下の記事にまとめたので、興味がある方は観覧してみてほしい。
関節モビライゼーションとAKAの違いを徹底解説!
筋硬結・トリガーポイントといった筋筋膜性疼痛症候群の筋硬結・トリガーポイントの関連痛に関しては以下の記事で深堀している。
筋硬結とトリガーポイント(+マイオセラピー)を徹底解説
関連痛に関して「機序が解明されていなくとも関連痛が存在するというのは紛れもない事実であり、私たち理学療法士は(研究者なわけではないので)その事実だけで十分である」と前述した。
そして、この考えは多くのリハビリ(理学療法・作業療法)に当てはまる。
例えば、以下のゲートコントロール理論もその一つと言える。
私たちは「ゲートコントロール理論が正しいか」ではなく、「ゲートコントロール理論によて起って起こる反応という事実」だけ知っていれば十分と言える。
そんな事も含めて以下の記事も観覧してもらえればと思う。