この記事では、現在急速に病院へ取り入れられている「地域包括ケア病棟」について解説していく。
当院でも数年前に地域包括ケア病棟が導入されているので、今後導入を検討している、あるいは導入したての病院に勤めている方は一読してみてほしい。
地域包括ケア病棟とは
地域包括ケア病棟とは2014年4月の診療報酬改定で新設された病棟である。
※厳密には、「病棟」である必要はなく「病床(=病室)」でも良いので『地域包括ケア病床』と呼ばれることもある。
地域包括ケア病棟の役割を解説するにあたっては、以下のイラストが分かり易い。
※画像引用『厚生労働省:地域包括ケア病床の要約とイメージ』
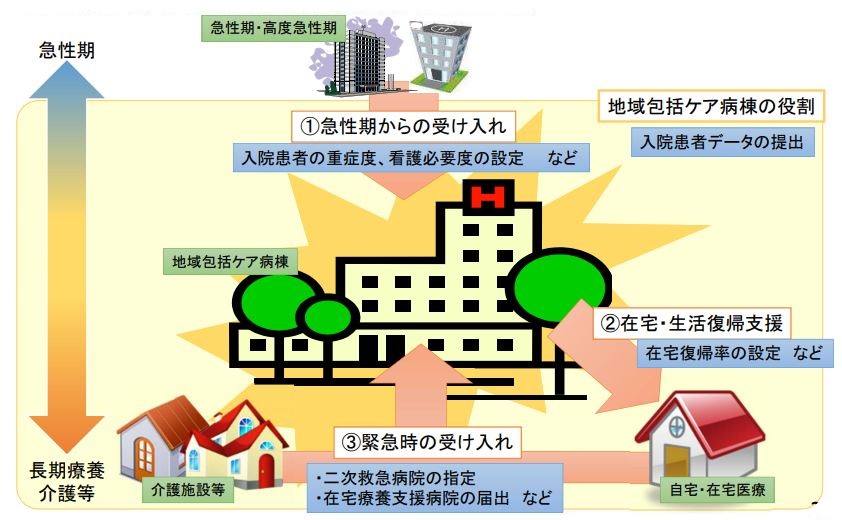
上記には、地域包括ケア病棟に関しての役割として以下の3つが記述されている。
- 急性期からの受け入れ
- 在宅支援復帰
- 緊急時の受け入れ
役割① 急性期からの受け入れ
地域包括ケア病床は、急性期を終了し、すぐに在宅や施設へ移行するには不安のある患者に対し、在宅復帰に向けて医療、看護、リハビリを行うという役割を持っている。
この役割は『ポストアキュート』とも呼ばれる。
ただし、この『ポストアキュート』の役割を持つ病棟として『回復期病棟』が既に存在している。
でもって、「地域包括ケア病床と回復期病床」の違いについては後述する。
役割② 在宅支援復帰
政府は可能な限り「施設入所」ではなく在宅への復帰を推進すべく制度を構築している。
でもって、「(施設入所ではなく)在宅復帰させること」が病院の利益になるような制度設計に『地域包括ケア病棟』はなっている。
※これによって病院側へ在宅復帰へのインセンティブを持たせている。
なぜ、施設入所させたくないのか?
それは、施設入所させた方が社会保障費が多く必要だからだ。
なので社会保障費を抑制するためにも、在宅サービス(訪問介護や通所リハビリなど)を活用したり、家族にも協力してもらいつつ、在宅生活を続けてもらいたいのだ。
もちろん、地域包括ケア病床にダラダラと居続けられてしまうのも(医療費がかさむ=社会保障費がかかる)ため、「病院が長期入院させるほど損をする仕組み」が構築されている。
※地域ケア病床の場合、基本的に60日以内(つまり2か月)に退院させるような仕組みになっている(この日数をオーバーすると病院が損をする仕組みになっている)。
役割③ 緊急時の受け入れ
地域包括ケア病床は、介護施設や在宅で療養中の患者の入院が必要となった際、 これらの患者を受け入れる役割を持っている。
この役割は『サブアキュート』とも呼ばれる。
国は(施設ではなく)在宅で療養してもらう方向に制度を構築しているのは前述した通りなのだが、療養中の患者は何らかの急変を起こす可能性も当然あり、その際に入院させてあげられる体制を備えた病床が『地域包括ケア病床』と言える。
「緊急時の受け入れは急性期病棟も担と思うが、地域包括ケア病棟と何が違うの?」と思うかもしれないが、
急性期病棟は「医療資源」を沢山持っているので、そいう資源を活用しなければいけないような患者を中心に助け、地域包括ケア病床というのは「病状が急変はしているものの、特殊な医療資源は無くとも対応できる患者(中小病院でも対応できる患者)」を中心に受け持つといった役割分担が(名目上)あったりする。
※急性期病棟には連携機能や在宅復帰機能が脆弱という課題もあると言われている。
また、地域包括ケア病棟は、急性期病院ほどは退院を急かされることは無く(ただし2か月以内に退院する必要あり)、十分なリハビリテーションも提供可能であるといった点も異なると言える。
※急性期病院は数日・数週間で退院(あるいは転院)させていかないと収益が得られない仕組みになっている。
「地域包括ケア病床」と「回復期病床」の違いとは?
回復期リハビリテーション病棟とは以下を指す。
脳血管疾患または大腿骨頚部骨折などの病気で急性期を脱しても、まだ医学的・社会的・心理的なサポートが必要な患者に対して、多くの専門職種がチームを組んで集中的なリハビリテーションを実施し、心身ともに回復した状態で自宅や社会へ戻ることを目的とした病棟
日本には急性期機能を持つ病院が圧倒的に多く、一方で急性期後(いわゆる「ポストアキュート」)の患者の受け皿は不足していた。
でもって、ポストアキュートに対応できる医療機関の不足は、結果として急性期病院の在院日数を増加させる。
さらに在院日数の増加は急性期院のベッドの空きを少なくし、救急患者の受け入れを困難にさせるという悪循環が生じていた。
この様な経緯で誕生したのが『回復期リハビリテーション病棟』だ。
ただし、回復期リハビリテーション病棟は、入院条件が厳しい
回復期リハビリテーション病棟はポストアキュートの機能を有しているものの、入院患者の条件が厳しく、様々な疾患や状況の患者に対応するのが難しい状況であった。
※以下は『厚生労働省/回復期リハ病棟入院料を算定可能な疾患(2016年)』
|
疾患 |
発症から入院までの期間 |
病棟に入院できる期間 |
|
|
1 |
脳血管疾患、脊髄損傷、頭部外傷、くも膜下出血のシャント手術後、脳腫瘍、脳炎、急性脳症、脊髄炎、多発性神経炎、多発性硬化症、腕神経叢損傷等の発症又は手術後、義肢装着訓練を要する状態 |
2ヵ月以内 |
150日 |
|
高次脳機能障害を伴った重症脳血管障害、重度の頚髄損傷及び頭部外傷を含む多部位外傷 |
180日 |
||
|
2 |
大腿骨、骨盤、脊椎、股関節もしくは膝関節の骨折又は二肢以上の多発骨折の発症後又は手術後の状態 |
2ヵ月以内 |
90日 |
|
3 |
外科手術又は肺炎等の治療時の安静により廃用症候群を有しており、手術後または発症後の状態 |
2ヵ月以内 |
90日 |
|
4 |
大腿骨、骨盤、脊椎、股関節又は膝関節の神経、筋又は靱帯損傷後の状態 |
1ヵ月以内 |
60日 |
|
5 |
股関節又は膝関節の置換術後の状態 |
1ヵ月以内 |
90日 |
ただし、上記条件を満たなくとも「急性期病院から直接在宅へ退院できない患者」は多々存在し、そういう人の受け皿にもなれるのが地域包括ケア病床となる。
ちなみに「急性期病院から在宅へ戻れそうだが、本人が在宅はまだ無理だとゴネて、もう少し入院が必要となったケースな患者」も地域包括ケア病棟には多いこともある(普通に病棟を散歩したりして、リハビリ必要なさそうだし、何で入院しているんだという人も一部混じっていたりする。そういう人でも何とかリハビリを一定単位以上こなす必要があるというのはリハビリスタッフとしてはやりがいを感じない部分だし、単位をこなせない患者は地域包括ケア病棟から外れてもらう必要がある。この点は後述する)。
地域包括ケア病棟が誕生した裏事情
冒頭で地域包括ケア病棟の役割として以下の3つを挙げた。
- 急性期からの受け入れ(ポストアキュート)機能
- 在宅支援復帰
- 緊急時の受け入れ(サブアキュート)機能
でもって、「①急性期からの受け入れ機能」を有し、尚且つ「最大入院期間60日いないに患者の状態を安定させ、濃厚な(十分に時間をかけた)リハビリテーションを提供し、在宅復帰を目指す機能」は回復期リハビリテーション病棟が以前は担っていた。
しかし2010年前後になって、全国の回復期リハビリテーション病棟において、廃用症候群や劇的なADLの改善が期待できない低ADLや寝たきりの方へのリハビリテーションの保険請求が認められず、保険請求の返戻・減点が多発するという事態が起きるようになった。
※当時は、リハビリテーションが必要とされる高齢者や回復期リハビリテーション病棟の急増により、リハビリテーション医療の医療費が増加していた。
※なので国は、劇的な改善が期待できない患者のリハビリテーションにかかる費用を抑制したいと考え、その思惑がこのような事態(保険請求の払戻・減点)を招いていたと言われている。
※でもって、回復期リハビリテーション病棟で対応できない「内科系廃用症候群、超高齢者、低ADL状態の方」を受け入れる病棟として、地域包括ケア病棟が創設された側面もあったと言われている。
地域包括ケア病棟の入院に関しては(回復期リハ病棟と異なり)疾患の条件がないため、多様な疾患を有する患者を急性期病院・施設・在宅から受け入れることができる。
なので、地域包括ケア病棟では、劇的な回復が期待できない低ADL患者、内科系廃用症候群、超高齢者も受け入れることが出来る。
そして在宅復帰に向け、地域包括ケア病棟に入院している患者は一定単位(時間)以上のリハビリが必須であり、その条件が満たせない患者は地域包括ケア病棟から外れてもらう必要がある。
なので、回復期リハビリテーション病棟と比べて充実したリハビリが受けれないということはない。
逆に、内科系廃用症候群ではなるものの軽症であり、(十分なリハビリの必要性が無く)困り果てるケースが存在するほどだ。
入院中に提供する治療費は包括される
入院中に提供する治療費は包括される。
なので、どれだけリハビリを実施しようが関係ない。
※回復期病棟では、(上限はあるものの)リハビリを実施すればするだけ診療報酬が上乗せされるので、この点は「地域包括ケア病棟と回復期病棟の違い」と言える。
しかし一方で、「直近3か月に疾患別リハ等を提供した患者のリハビリ総単位数 / 直近3か月間におけるリハビリ提供患者の当該病棟の入院延日数=2単位以上実施」という下限がある。
でもってて「分母の入院延日数」には休日も含むため、土曜、日曜にリハビリを未実施病院では1日1人当たり平均3単位(60分)以上実施しないと平均2単位はいかない。
※ゴールデンウィークなど連休がある場合には、誰かが休日出勤をしてでも前述した「平均2単位以上」をクリアする必要がある。
普通の一般病棟から地域包括ケア病棟に変更した場合、リハビリスタッフが苦慮するのは、この「平均2単位以上」である。
- 意欲が無い患者でも平均2単位以上のリハビリが必要
- 元気すぎてリハビリの必要性に疑問を抱く患者でも平均2単位以上のリハビリが必要
- 連休が多い月で平均2単位以上のノルマをこなせない可能性があるなら、休日出勤をしておいたほうが無難(万が一ノルマがこなせない場合は大変なことになる)
などなど、悩むことが色々出てくる。
でもって、理想は「地域包括ケア病棟へ入れる患者、入れない患者を適切に精査出来ていること」なのは言うまでもなく、そのために各病院があの手この手で工夫しているとは思うが、理想通りにいかない場合も多々ある。
また、リハスタッフも(保険のために)多少過剰気味に配置しておくに越したことはない。
そうすると、余裕をもって休日出勤の振り替えも出来るし、スタッフ一人が何らかの理由で数日離脱せざるを得なくとも対処できる。
※ただし、無難にリハ業務がこなせている場合は暇を持て余すことがあるかもしれない(過剰にリハスタッフを配置しているので)。
地域包括ケア病棟を成功するために必要な他職種の要素
最後に、地域包括ケア病棟が成功するために必要なリハビリ職種(理学療法士・作業療法士)以外の職種の役割の重要性について記載して終わりにする。
地域包括ケア病棟では「在宅復帰率(入院した患者のうちどの程度の人が在宅へ戻れたか」が評価される。
でもって、在宅復帰を本人・家族に促すためには、リハビリ職種はもちろんのこと、『医療ソーシャルワーカー(MSW:Medical Social Worker)』の存在が必要不可欠となる。
この人達がリハビリ職種の橋渡しもしてくれるし、様々な職種間の橋渡し(ケアマネへの福祉用具の提案、医師への進捗状況の報告や医師からの要望の橋渡し、在宅復帰に必要な能力などなど)もしてくれ、だからこそ一定期間内での在宅復帰が可能となる。
また、医師も『専門医(外科医・内科医)』というよりは『総合診療医(プライマリケア医)』のマインドを持てているかも重要となる。
重複するが、一般病院で各診療科を担当していた医師が、地域包括ケア病棟立ち上げに伴い「総合的に物事を見る視点」が今まで以上に要求されることになり、その辺りのマインドチェンジが出来るかどうかだがポイントとなる。
現状では、マインドチェンジが出来ていない医師が地域包括ケア病棟に携わっている例も多いようだが、その場合は他職種が必死にフォローせざるを得なくなる。
ちなみに「総合的に物事を見る視点」というのは医師としての知識だけでなく、リハビリテーションの理解はもちろんのこと、在宅復帰をするにあたって必要な介護保険制度(退院後、どの様な資源を使えるのかなど)の知識に関しても、旗振り役として浅くでも良いから知っておく必要がある。